Psoriasis-Lexikon
Keratinozyten, Zytokine oder Onycholyse – rund um die Schuppenflechte gibt es jede Menge Fachwörter. In unserem Psoriasis-Lexikon finden Sie Begriffe zur Psoriasis kompakt und einfach erklärt.
A
Anamnese:
Krankengeschichte.
Antikörper:
Proteine, die im Immunsystem z. B. gegen bestimmte Fremdstoffe wie Bakterien und Viren oder aber auch gegen körpereigene Stoffe gerichtet sind. Antikörper machen diese Stoffe unschädlich, indem sie an diese binden und sie damit für den Abbau markieren. In der Medizin werden bestimmte Antikörper, die z. B. entzündungsfördernde Botenstoffe erkennen und ausschalten, künstlich hergestellt und als Therapie genutzt.
Arthritis:
Gelenkentzündung.
B
Balneo-Foto-Therapie:
Bade-Licht-Therapie; kombinierte Anwendung von Bade- und Lichttherapie.
Basalzellschicht:
Hautschicht, in der neue Keratinozyten gebildet werden.
Begleiterkrankungen:
Auftreten zusätzlicher Erkrankungen zeitgleich mit einer Grunderkrankung; die Begleiterkrankung kann mit der Grunderkrankung im Zusammenhang stehen.
Biologika:
Biotechnologisch hergestellte Medikamente, die u. a. bei Psoriasis eingesetzt werden. Sie greifen gezielt in die Entzündungsprozesse ein und unterbinden sie.
Biosimilars:
Nachahmerprodukte von Original-Biologika; ein Biosimilar ist dem originalen Biologikum ähnlich, jedoch nicht mit ihm identisch, was jedoch keine klinischen Auswirkungen hat
Botenstoffe:
Steuern gezielt das Immunsystem, indem sie Signale an Zellen weitergeben und so z. B. Entzündungen beeinflussen. Es gibt entzündungsfördernde und entzündungshemmende Botenstoffe.
BSA:
Body Surface Area; Methode zur Berechnung des Schweregrads der Schuppenflechte durch Ermittlung der betroffenen Körperoberfläche in Prozent.
C
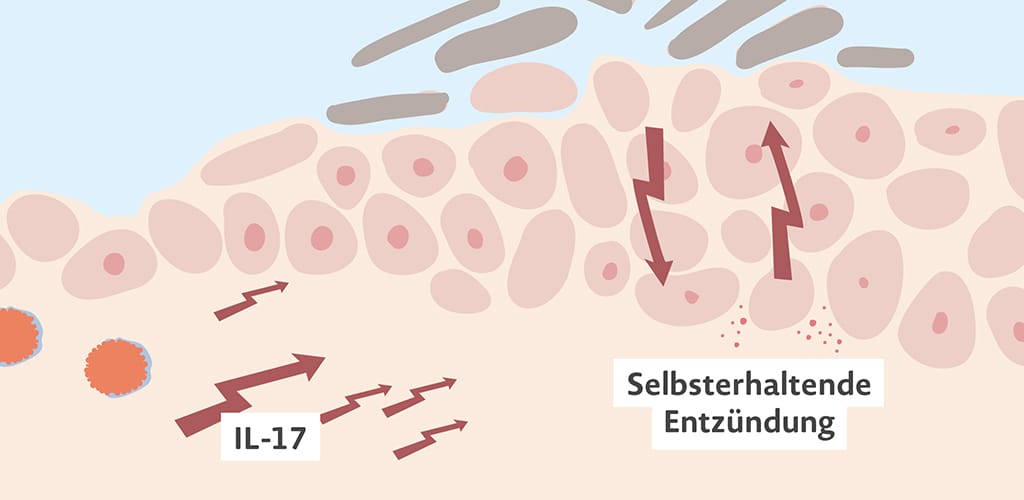
Chronische Entzündung:
Bleibt ein Entzündungsprozess dauerhaft bestehen, wird er als chronisch bezeichnet. Dies ist z. B. bei Psoriasis der Fall.
D
Daktylitis:
Gleichzeitige Entzündung und Schwellung aller Gelenke eines Fingers oder Zehs; sogenannte „Wurstfinger“.
Dermatologe:
Hautarzt.
Dermis:
Lederhaut; zwischen Ober- und Unterhaut liegende Hautschicht.
DLQI-Fragebogen:
DLQI ist die Abkürzung für „Dermatology Life Quality Index“; Fragebogen zur Erfassung der Lebensqualität bei Hauterkrankungen wie Psoriasis.
E
Entzündung:
Abwehrreaktion des Immunsystems, z. B. gegen Eindringlinge im Körper (etwa Viren oder Bakterien); Zeichen einer Entzündung sind Wärme, Rötung, Schwellung und Schmerzen; ist die Abwehrreaktion erfolgreich abgeschlossen, klingt die Entzündung ab (Ausnahme: chronische Entzündung).
Epidermis:
Oberhaut; oberste Hautschicht.
Erythem:
Rötung der Haut.
Erythemato-squamös:
Gerötet und schuppend.
Erythematös:
Gerötet
Erythrodermie:
Die ganze Haut betreffende Rötung. Die psoriatische Erythrodermie ist eine seltene, schwere Verlaufsform der Schuppenflechte.
Exanthem:
Hautausschlag.
Exazerbation:
Krankheitsschub.
F
Fototherapie:
Lichttherapie.
Fumarsäurepräparate:
Medikamente zur Behandlung der Schuppenflechte, die als systemische Therapie angewendet werden. Sie beeinflussen bestimmte Botenstoffe des Immunsystems, die beim Krankheitsprozess der Psoriasis eine Rolle spielen.
H
Hautatrophie:
Hautverdünnung; kann als Nebenwirkung auftreten, wenn Kortisonpräparate zu lange und/oder in zu hoher Dosierung auf die Haut aufgetragen werden
Hepatitis:
Entzündung der Leber.
Histologie:
Lehre von den Geweben des Körpers; im medizinischen Sprachgebrauch feingewebliche (mikroskopische) Untersuchung einer Gewebeprobe.
Hyperkeratose:
Verdickung der Hornschicht der Haut.
I
Immunsuppressiva:
Medikamente, die das Immunsystem unterdrücken.
Immunsystem:
Komplexes Abwehrsystem des Körpers, das ihn mithilfe von Zellen und Botenstoffen vor Angriffen durch Krankheitserreger schützt. Eine Fehlleitung des Immunsystems kann u. a. zu einer chronischen Entzündung führen.
Infektion:
Eindringen von Krankheitserregern (z. B. Viren oder Bakterien) in den Körper und ihre Vermehrung; kann eine Entzündung auslösen.
Inflammation:
Entzündung.
Infusion:
Verabreichen von Flüssigkeit (z. B. Medikamenten) in den Körper; erfolgt in der Regel über eine Vene
Injektion:
Verabreichen von Medikamenten mit einer Spritze oder einer Injektionshilfe (z. B. einem Pen). Erfolgt eine Injektion unter die Haut (also nicht in die Vene oder in den Muskel), wird sie als subkutan bezeichnet.
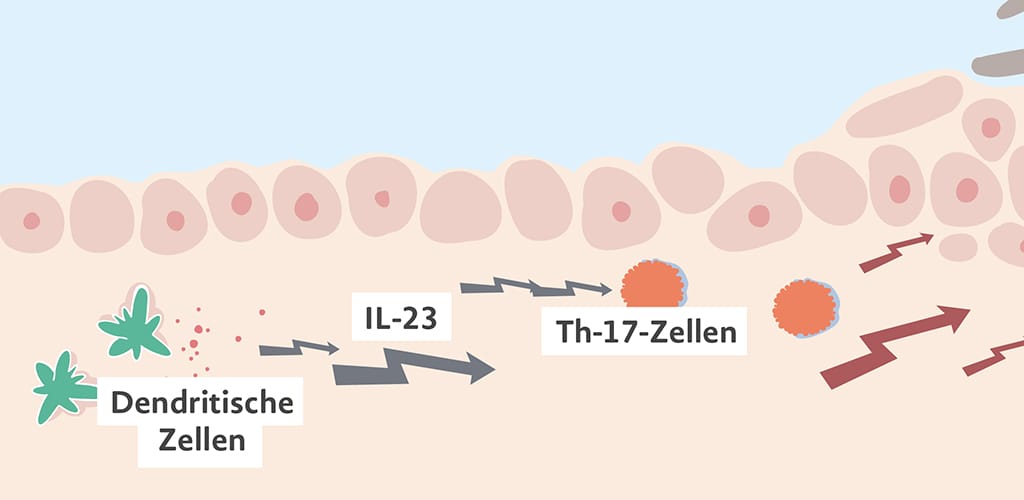
Interleukin-17:
Kurz IL-17; ein zentraler Botenstoff bei der Entstehung der Schuppenflechte, der die Entzündung fördert.
Interleukin-23:
Kurz IL-23; ein zentraler Botenstoff bei der Entstehung der Schuppenflechte, der die Entzündung fördert.
Interleukine:
Botenstoffe des Immunsystems, die im Entzündungsprozess eine große Rolle spielen.
Interleukin-Hemmer:
Medikamente, die u. a. zur Behandlung der Plaque-Psoriasis eingesetzt werden und zu den Biologika zählen; blockieren gezielt bestimmte Interleukine, z. B. Interleukin-23, und unterbrechen damit den Entzündungsprozess im Körper.
K
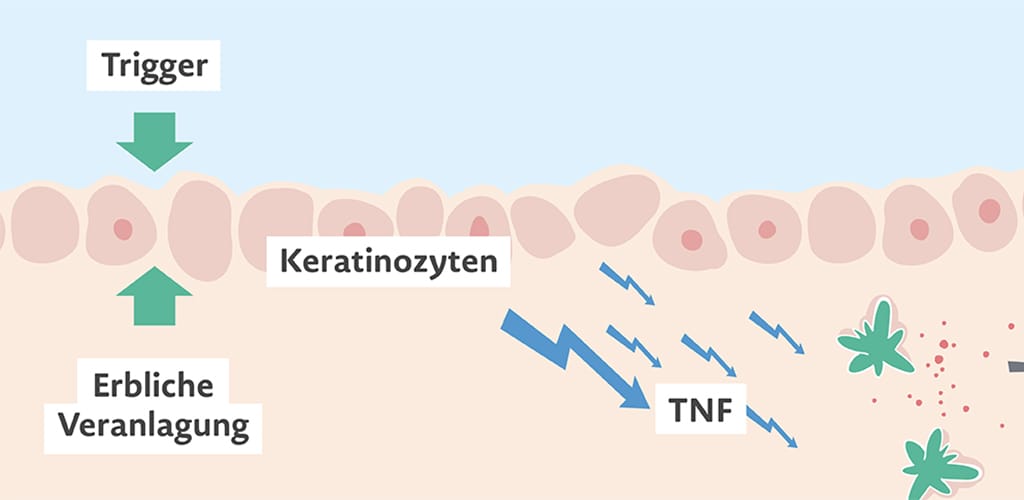
Keratinozyten:
Hornbildende Zellen der Haut; bei der Schuppenflechte kommt es zu einer beschleunigten Vermehrung der Keratinozyten.
Klimatherapie:
Natürliche Balneo-Foto-Therapie; nutzt die positive Wirkung von Licht und Salzwasser auf die Schuppenflechte in Form von Meerwasser und Sonneneinstrahlung, z. B. bei Kuraufenthalten.
Köbner-Phänomen:
Schuppenflechte kann durch Reizungen der Haut, z. B. durch Kratzen, ausgelöst werden; an der gereizten Hautstelle entwickelt sich innerhalb einiger Tage ein Psoriasis-Herd; dieser Effekt wird nach seinem Entdecker als Köbner-Phänomen bezeichnet.
Komorbiditäten:
Begleiterkrankungen.
Korium:
Lederhaut.
Kortisonpräparate:
Auch Kortikoide, Glukokortikoide oder Kortison genannt; Medikamente, die eine entzündungshemmende Wirkung haben; werden zur topischen Therapie bei Psoriasis angewendet.
Krümelnägel:
Nagelveränderung, die bei Schuppenflechte vorkommen kann.
Kurzkontakttherapie:
Minutentherapie.
L
Lichttherapie:
Behandlung der Haut mit ultravioletter Strahlung (UV-A- oder UV-B-Strahlung).
M
Minutentherapie:
Behandlungsform, bei der eine topische Therapie nach kurzer Einwirkzeit wieder abgewaschen wird
N
Nagelpsoriasis:
Nagelveränderungen durch die Psoriasis.
O
Ölflecken:
Nagelveränderung, die bei Schuppenflechte vorkommen kann und sich durch Verfärbungen zeigt.
Onycholyse:
Nagelveränderung, die bei Schuppenflechte vorkommen kann; Ablösen der Nagelplatte vom Nagelbett.
P
PASI:
Abkürzung für „Psoriasis Area and Severity Index“; Methode zur Berechnung des Schweregrads der Psoriasis.
Physikalische Therapie:
Auf physikalischen Methoden beruhende Behandlung, z. B. Lichttherapie.
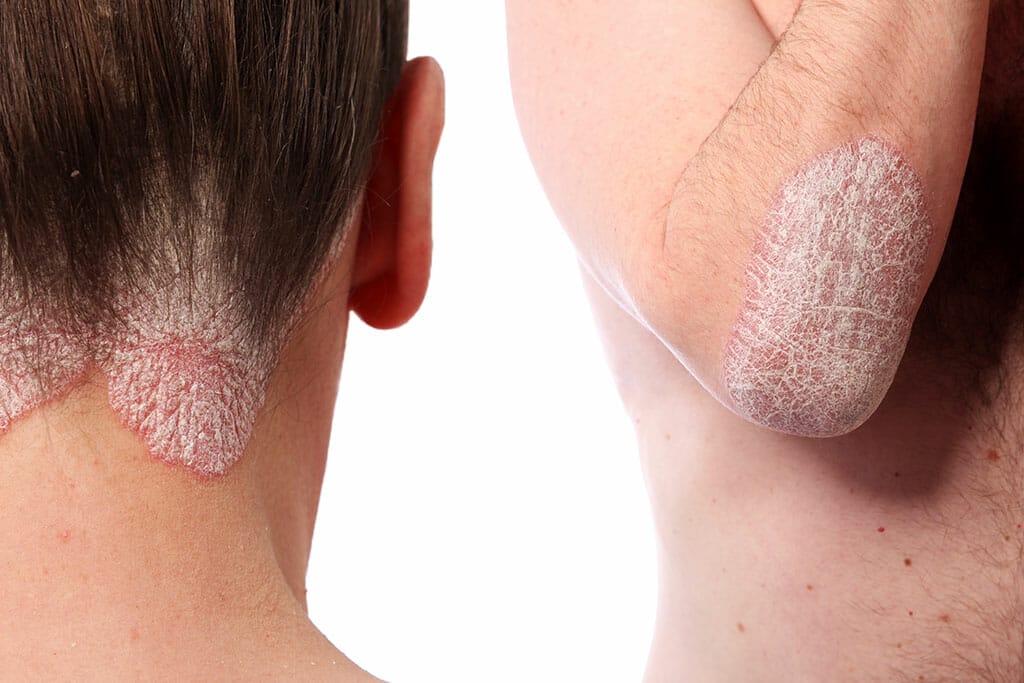
Plaque:
Charakteristische Hautveränderung bei Schuppenflechte; scharf begrenzte, gerötete, erhabene Hautareale, die mit silbrig-weißen Schuppen bedeckt sind.
Plaque-Psoriasis:
Häufigste Form der Schuppenflechte; zeigt die typischen Hautveränderungen der Schuppenflechte, die sogenannten Plaques.
Prädilektionsstelle:
Bevorzugte Stelle, an der eine Erkrankung auftritt.
Protein:
Eiweiß.
Pruritus:
Juckreiz.
Psoriasis:
Schuppenflechte.
Psoriasis-Arthritis:
Chronisch-entzündliche Systemerkrankung, bei der es sowohl zu einer Gelenkentzündung als auch zu den für Schuppenflechte typischen Hautveränderungen, sogenannten Plaques, kommen kann.
Psoriasis guttata:
Form der Schuppenflechte, bei der sich stecknadelkopf- bis centstückgroße Hautveränderungen bilden.
Psoriasis inversa:
Form der Schuppenflechte, bei der sich die Hautveränderungen in Körperfalten, z. B. Arm- und Beinbeugen, zeigen.
Psoriasis pustulosa:
Form der Schuppenflechte, bei der sich kleine Eiterbläschen auf der Haut bilden.
Psoriasis vulgaris:
Gewöhnliche Schuppenflechte; Plaque-Psoriasis.
Psoriatische Erythrodermie:
Komplikation der Psoriasis; starke Entzündung großer Flächen der Haut bzw. des ganzen Körpers.
Pustel:
Mit Eiter gefüllte Hautblase.
PUVA:
Auch Fotochemotherapie; Therapieform bei Psoriasis, bei der Psoralen und UV-A-Bestrahlung kombiniert werden.
R
Rebound:
Wiederauftreten der Beschwerden einer Erkrankung nach abruptem Absetzen eines Medikaments.
Relapse:
Rückfall.
Retinoide:
Vitamin-A-Säure-Abkömmlinge; Medikamente zur systemischen Therapie der Psoriasis.
Rezidiv:
Rückfall; Wiederauftreten einer Krankheit.
S
Schuppenflechte:
Chronisch-entzündliche Erkrankung; zählt zu den Systemerkrankungen, da die Entzündung nicht nur die Haut, sondern den gesamten Körper betrifft.
Small molecules:
Auch niedermolekulare Wirkstoffe; kleine Moleküle, die bestimmte Enzyme innerhalb von Zellen hemmen, die eine Rolle im Entzündungsprozess spielen; werden als Behandlung unter anderem bei Schuppenflechte eingesetzt.
Squama:
Schuppe.
Squamös:
Schuppend.
Subkutan:
Unter der Haut oder unter die Haut.
Subkutis:
Unterhaut; Hautschicht.
Systemerkrankung:
Erkrankung, die nicht nur auf eine bestimmte Körperregion beschränkt ist, sondern viele Bereiche des Körpers betreffen kann.
Systemische Therapie:
Innerliche Behandlung mit Medikamenten, z. B. mit Tabletten oder Injektionen.
T
TNF-Hemmer:
Medikamente, die u. a. zur Behandlung der Plaque-Psoriasis eingesetzt werden und zu den Biologika zählen; blockieren gezielt den entzündungsfördernden Botenstoff TNF und unterbrechen damit den Entzündungsprozess im Körper.
Topische Therapie:
Äußerliche Behandlung mit Medikamenten, z. B. mit Cremes oder Salben.
Trigger:
Auslösender Faktor, der dazu führt, dass eine Erkrankung erstmals auftritt, oder der zu einem neuen Schub einer Erkrankung führen kann.
Tuberkulose:
Infektionskrankheit, die durch bestimmte Bakterien verursacht wird und am häufigsten die Lunge befällt.
Tumor-Nekrose-Faktor:
Kurz TNF; Botenstoff, der Entzündungsprozesse im Körper fördert und bei Menschen mit chronisch-entzündlichen Erkrankungen vermehrt gebildet wird.
Tüpfelnägel:
Nagelveränderung, die bei Schuppenflechte vorkommen kann; kleine punktförmige Vertiefungen in den Nägeln.
U
Urea:
Harnstoff. Körpereigener Stoff, der Cremes, Salben und Lotionen zugesetzt wird. Harnstoff hält die Haut feucht und macht sie durchlässiger für (Psoriasis-)Wirkstoffe.
V
Vitamin-D-Derivate:
Synthetische Abkömmlinge (Derivate) von Vitamin D, die zur Behandlung der Psoriasis eingesetzt werden.
Z
Zytokine:
Botenstoffe des Körpers.
Quellen:
Mrowietz U, Prinz JC (2018). Psoriasis. In: Plewig G, Ruzicka T, Kaufmann R et al. (Hrsg). Braun-Falco’s Dermatologie, Venerologie und Allergologie. Springer, Berlin, Heidelberg, S. 677–702.
Schäfer I, Rustenbach SJ, Radtke M et al. Epidemiologie der Psoriasis in Deutschland – Auswertung von Sekundärdaten einer gesetzlichen Krankenversicherung. Gesundheitswesen 2011; 73: 308–313.
Radke MA, Beikert FC, Augustin M. Nagelpsoriasis – eine therapeutische Herausforderung in Klinik und Praxis. J Dtsch Dermatol Ges 2013; 11 (3): 203–219.
Boehnke WH, Friedrich M, Kaltwasser JP et al. Psoriasis-Arthritis – eine interdisziplinäre Herausforderung. Dtsch Arztebl 2006; 103 (21): 1455–1461.
Nast A, Altenburg A, Augustin M et al. Deutsche S3-Leitlinie zur Therapie der Psoriasis vulgaris, adaptiert von EuroGuiDerm – Teil 1: Therapieziele und Therapieempfehlungen. J Dtsch Dermatol Ges 2021; 19 (6): 934–951.
Nast A, Altenburg A, Augustin M et al. Deutsche S3-Leitlinie zur Therapie der Psoriasis vulgaris, adaptiert von EuroGuiDerm – Teil 2: Therapiemonitoring, besondere klinische Situationen und Komorbidität. J Dtsch Dermatol Ges 2021; 19 (7): 1092–1117.
von Kiedrowski R, Dirschka T, Krähn-Senftleben D et al. Aktualisierter praxisnaher Behandlungspfad. Deutsche Dermatologie 2019; 67 (9): 09 (Suppl.) 1–24.